原创 妇产科空间 妇产科空间 4月30日
选自:中华妇产科杂志2021年4月第56卷第4期
作者:中华医学会妇产科学分会产科学组
通信作者
杨慧霞,北京大学第一医院妇产科100034
Email:yanghuixia@bjmu.edu.cn;
王子莲,中山大学附属第一医院产科,广州510080
Email:wangzil@mail.sysu.edu.cn
摘 要
静脉血栓栓塞症(VTE)包括深静脉血栓形成和肺栓塞。妊娠期和产褥期发生VTE的风险明显高于非孕期,筛查和识别VTE的高危因素及临床表现、采取相应防治措施是降低VTE所致孕产妇死亡的重要手段。中华医学会妇产科学分会产科学组在参考国内外相关指南的基础上,结合高级别临床研究证据和我国的实际情况,组织全国的产科专家共同讨论并编写本共识,旨在指导和规范妊娠期及产褥期VTE的预防和诊治。
静脉血栓栓塞症(venous thromboembolism,VTE)是深静脉血栓形成(deep vein thrombosis,DVT)和肺栓塞(pulmonary embolism,PE)的统称。DVT是指血液在深静脉内不正常凝结引起的静脉回流障碍性疾病,常发生于下肢,少数见于肠系膜静脉、上肢静脉、颈静脉或颅内静脉系统;若血栓脱落阻滞于肺动脉则会导致PE。孕产妇发生DVT、PE的风险以及因VTE导致的死亡率均明显高于正常人群[1]。近年来,随着人们生活方式的改变和我国生育政策的调整,高龄孕产妇、肥胖和妊娠并发症或合并症日趋增多,妊娠期及产褥期VTE的发病率明显增高,严重威胁孕产妇的生命安全。筛查VTE的高危因素并进行早期预防,可以有效降低其发病率。然而,我国不同地区、各级医疗机构对VTE的防治策略和认知水平参差不齐,因此,制定适合于我国国情的妊娠期及产褥期VTE的防治规范尤为必要。
中华医学会妇产科学分会产科学组在参考中华医学会外科学分会血管外科学组[2]、英国皇家妇产科学院(Royal College of Obstetricians and Gynaecologists,RCOG)[1,3]、加拿大妇产科医师协会(Society of Obstetricians and Gynaecologists of Canada,SOGC)[4]、澳大利亚昆士兰卫生组织(Queensland Health,QLD)[5]、美国妇产科医师协会(American College of Obstetricians and Gynecologists,ACOG)[6] 、美国胸科医师学会(American College of Chest Physicians,ACCP)[7]等制定的VTE防治相关指南的基础上,结合高级别临床研究证据和我国实际情况,组织全国的产科专家多次讨论并编写我国首个《妊娠期及产褥期静脉血栓栓塞症预防和诊治专家共识》,旨在指导和规范妊娠期及产褥期VTE的筛查、诊断、治疗及预防。
一、妊娠期及产褥期VTE概述
(一)VTE的流行病学现状
与非妊娠妇女相比,妊娠期及产褥期VTE的发病率增加4~5倍[8]。国外数据显示,妊娠期及产褥期VTE 的总发生率为0.6/1 000~1.8/1 000,其中分娩后第1周是发病风险最高的时期[9‐10]。妊娠期及产褥期VTE中,DVT占75%~80%,发生率为1.0/1 000~1.3/1 000,PE的发生率为0.2/1 000~0.4/1 000[8]。中国香港玛丽医院的数据显示,DVT 的发生率为0.4/1 000,PE的发生率为0.07/1 000[11]。
(二)妊娠期及产褥期VTE的发病机制及相关风险因素
问题1:妊娠期及产褥期VTE的发病机制如何?
【推荐及共识】
1‑1 妊娠期及产褥期特殊的生理与解剖学变化致VTE发生风险增加。(证据等级:专家共识)
妊娠期及产褥期VTE的发生、发展与该时期特殊的生理和解剖学变化密切相关,这些变化会增加血栓栓塞的风险,包括雌、孕激素水平升高,凝血系统的改变(凝血因子Ⅶ、凝血因子Ⅷ、凝血因子Ⅹ和纤维蛋白原等促凝血因子增加,抗凝血因子蛋白S、蛋白C等减少),血小板功能活化,血液瘀滞,血管损伤,子宫增大压迫下腔静脉和盆腔静脉,妊娠期和产后活动能力下降等。以上改变使机体具备了VTE形成的“三要素”(高凝状态、血流速度缓慢、血管壁受损),从而增加了血栓栓塞性疾病发生和发展的风险。
问题2:妊娠期及产褥期VTE的危险因素有哪些?
【推荐及共识】
2‑1 妊娠期及产褥期VTE的发生与合并相关危险因素的多少及程度密切相关,危险因素越多、危险程度越高,发生VTE的风险越大。(证据等级:专家共识)
VTE的发生与许多危险因素相关,在妊娠期及产褥期生理性改变的基础上若再合并相关的危险因素,发生VTE的风险会明显增加。根据不同危险因素的特征,归纳为四大类:(1)VTE或VTE史:包括既往有VTE病史、经过治疗后目前仍存在的VTE等;(2)存在与VTE发病相关的合并症:活动性自身免疫性或炎症性疾病、肾病综合征、心力衰竭、1型糖尿病肾病、镰状细胞病、恶性肿瘤等;(3)暂时性危险因素:妊娠期间外科手术、妊娠剧吐、卵巢过度刺激综合征等;(4)产科及其他危险因素:VTE家族史、高龄、产次、肥胖、截瘫或长时间制动、全身性感染、多胎妊娠、子痫前期、剖宫产术、产程延长、死胎、严重产后出血或大量输血等。
二、妊娠期及产褥期VTE的诊断
问题3:如何早期识别妊娠期及产褥期VTE?
【推荐及共识】
3‑1 出现下肢疼痛、肿胀需高度警惕DVT的发生。(证据等级:专家共识)
3‑2 出现颈部胀痛、意识淡漠、头痛呕吐等症状,需警惕颈静脉和颅内静脉系统栓塞。(证据等级:专家共识)
3‑3 出现呼吸困难、胸痛、紫绀等症状,需警惕PE的发生。(证据等级:专家共识)
约90% 的妊娠期及产褥期DVT发生在左下肢,且以髂静脉和股静脉为主[12]。多数DVT患者早期无症状或临床表现缺乏特异性。最早和最常见的临床表现为患侧下肢疼痛、肿胀,伴或不伴皮温升高和红肿。髂静脉血栓形成除了下肢肿胀外,可伴或不伴腰腹部、臀部或背部疼痛。患侧的小腿围与对侧相差>2 cm 时,应高度警惕DVT的发生[13]。少数患者出现颈部胀痛、头痛、意识淡漠等神经系统症状,要警惕颈静脉和颅内静脉系统的栓塞。DVT的症状和体征缺乏特异性,但一旦出现下肢疼痛、肿胀等情况时应引起警惕,应与妊娠期及产褥期的生理性改变相鉴别,积极排查DVT。
多数PE患者症状不典型,临床表现具有多样性但缺乏特异性。其中呼吸困难最常见,其次为胸痛、咳嗽、紫绀及下肢疼痛、肿胀,少见休克、晕厥及心律失常,但一旦发生常提示严重PE,导致孕产妇死亡的风险极高[14]。
问题4:临床可疑DVT、PE时需要做哪些辅助检查?
【推荐及共识】
4‑1 可疑DVT时首选血管加压超声检查。(证据等级:B 级)
4‑2 可疑PE时,先行心电图、胸部X线检查。高度可疑PE时,应完善V/Q扫描或CTPA检查。(证据等级:B 级)
可疑DVT时首选血管加压超声检查(compression ultrasonography,CUS)[15],CUS可检查的静脉包括近端静脉(如颈静脉、股总静脉、股静脉和腘静脉)及远端静脉(如腓静脉、胫前静脉、胫后静脉和肌间静脉)。CUS检查结果的判读:(1)阳性:静脉失去可压闭性;(2)阴性:所有静脉均可完全压闭;(3)可疑:不确定有无DVT。对于首次超声检查结果为阴性或可疑,但临床又高度可疑DVT时,应在第3天和第7天复查[16],或者选择其他影像学检查如磁共振静脉血管成像(magnetic resonance venography,MRV)、静脉造影等。
可疑急性PE时,首选心电图、胸部X线检查。约40%急性PE孕产妇的心电图显示异常(最常见为T波倒置,其次为右束支传导阻滞)[17]。胸部X线检查对诊断PE缺乏敏感性和特异性,但可以显示肺部感染、气胸等,主要为临床排他性诊断提供支持。PE的诊断性检查包括核素肺通气/灌注(ventilation perfusion,V/Q)扫描、CT肺血管造影(computed tomographic pulmonary angiography,CTPA)[18]。
问题5:D‑二聚体在筛查和诊断妊娠期及产褥期VTE 中的价值如何?
【推荐及共识】
5‑1 不推荐D‑二聚体作为孕产妇VTE 筛查、诊断、预防或治疗的参考指标。(证据等级:专家共识)
非孕期D‐二聚体水平在正常范围对于排除VTE的诊断有帮助。但是,由于D‐二聚体水平在妊娠期间普遍升高[19],应用D‐二聚体这一指标排除妊娠期及产褥期VTE的价值非常有限。我国的研究也发现,妊娠期及产褥早期血浆D‐二聚体水平均高于正常人群,且产褥早期血浆D‐二聚体水平较晚孕期显著升高,并随产后时间延长呈下降趋势,提示,目前用于筛查非孕人群VTE的推荐血浆D‐二聚体参考值范围(≤0.5 mg/L)并不适用于孕产期妇女[20]。因此,不推荐D‐二聚体作为孕产妇VTE的筛查或诊断指标;更不推荐以单纯D‐二聚体水平升高作为VTE预防和治疗的依据。但在明确诊断的VTE患者的治疗过程中监测D‐二聚体水平还是有必要的。
问题6:妊娠期接受VTE相关影像学检查对母儿安全吗?
【推荐及共识】
6‑1 可疑PE 需行相关放射影像学检查时,应做好相应的知情告知。(证据等级:专家共识)
诊断PE的相关影像学检查中,胸部X线检查、V/Q扫描以及CTPA都是放射性检查。低剂量辐射(<50 mSv)不会增加胎儿死亡率或致畸率[21]。胎儿的暴露剂量在胸部X线检查、V/Q扫描和CTPA中分别为<0.01 mSv、0.1~0.5 mSv、0.01~0.66 mSv,女性乳房组织的暴露剂量三者依次为<1.0 mSv、0.5~2.5 mSv、0.5~3.0 mSv[22]。PE 漏诊的后果可能十分严重,因此,对于临床可疑PE的孕产妇,建议在详细告知母儿潜在风险的基础上,积极行相关的诊断性检查。
CT检查所需造影剂中的碘可以通过胎盘进入胎儿循环和羊水中,但尚未有致畸风险的报道,也未观察到甲状腺吸收碘造影剂后对胎儿有不良影响,其在乳汁中的分泌<1%,新生儿胃肠道吸收率<1%[22‐23]。因此,对有适应证的妊娠期和产褥期妇女合理使用碘造影剂是相对安全的。
三、妊娠期及产褥期VTE的预防
问题7:妊娠期及产褥期VTE的预防措施有哪些?
【推荐及共识】
7‑1 高危因素的动态评估是预防妊娠期及产褥期VTE发生的重要手段。(证据等级:专家共识)
7‑2 健康宣教、物理方法是预防妊娠期及产褥期VTE的首选。(证据等级:专家共识)
7‑3 妊娠期及产褥期有VTE高危因素的孕产妇应合理应用预防性抗凝药物。(证据等级:专家共识)
VTE风险因素的评估是预防的关键,与非孕期相比,妊娠期及产褥期VTE的危险因素更多、更复杂。尽管目前针对孕产妇的风险评估策略还未得到有效验证,但仍建议对每个孕产妇进行VTE高危因素的评估,根据评估结果采取不同的预防策略,以减少DVT和PE的发生,降低因VTE导致的孕产妇死亡和不良妊娠结局[6]。在此要特别强调,妊娠期及产褥期是一个相对长的时期,随着妊娠的进展以及分娩后进入产褥期,VTE的风险也会随着孕产妇的生理改变和病理状况发生变化。因此,应对VTE的风险进行动态评估,推荐在以下几个节点进行评估:首次产前检查、出现新的妊娠合并症或并发症时、住院期间、分娩后[24]。
相关知识的健康宣教是预防VTE的有效措施之一,宣教内容包括告知孕产妇合理膳食、规律开展孕期运动、避免脱水、避免长时间卧床或制动、鼓励术后早期活动、识别VTE的风险因素和早症状等。
以下几种物理方法可作为VTE的预防措施和辅助治疗手段[25]:
(1)足背屈;
(2)防血栓梯度加压弹力袜:适用于产前或产褥期可以自由活动的孕产妇,或接受药物抗凝的同时穿戴梯度加压弹力袜;
(3)间歇充气加压装置或足底静脉泵:适用于长时间卧床制动的孕产妇,存在VTE高危因素尤其是剖宫产术的产妇,建议至少使用至产后第2天,对于不适宜穿梯度加压弹力袜的产妇可以考虑整夜使用。
但若合并严重外周动脉疾病或溃疡、近期皮肤移植、外周动脉旁路移植术、充血性心力衰竭引起的重度腿部水肿或肺水肿、对已知材料或产品过敏、严重腿部局部疾病(如坏疽、皮炎、未治疗的感染切口、脆弱的“纸样”皮肤)等情况时,不适宜用上述物理方法。
妊娠期及产褥期有VTE高危因素的孕产妇,合理应用抗凝药物可有效预防血栓栓塞性疾病的发生。预防VTE 的药物有普通肝素(unfractionated heparin,UFH)、低分子肝素(low‐molecular‐weight heparin,LMWH)、华法林、直接Ⅹa因子抑制剂等。华法林是一种维生素K拮抗剂,一般仅限于心脏机械瓣膜置换术后孕产妇的抗凝治疗[26]。直接Ⅹa因子抑制剂可以通过胎盘,孕期禁止使用[27]。UFH和LMWH均不透过胎盘屏障,UFH因半衰期较短,出血风险较高,故一般不用于VTE的预防。LMWH主要通过抗凝血活性因子Ⅹa(FⅩa)的作用来抑制血栓形成,在达到有效抗凝作用的同时可以减少UFH所致的出血等不良反应,安全性更高,因此,推荐LMWH作为预防妊娠期及产褥期VTE的首选抗凝药物。
问题8:如何实施妊娠期及产褥期VTE的预防措施?
【推荐及共识】
8‑1 制定本单位的产科VTE高危因素筛查表,指导孕产妇VTE预防措施的实施。(证据等级:专家共识)
纳入各种危险因素、制定相应的评估表可以更全面、更客观地评价VTE的风险,也可为妊娠期及产褥期VTE的预防策略和分层管理提供指导[1]。但目前国内的相关研究数据零散,尚缺乏中国孕产妇使用抗凝药物预防VTE的高级别循证医学证据,因此,本共识谨在借鉴国内外相关指南的基础上,结合VTE的高危因素,制定出妊娠期及产褥期VTE预防措施的实施指引,供临床参考。见表1。经评估后达不到预防用药指征者,建议非药物方法预防VTE;经评估后达到预防用药指征者,建议非药物方法和抗凝药物联合应用预防VTE;对同时存在出血和VTE高危因素的孕产妇,建议先使用非药物方法预防至出血风险降低后,再评估是否需要联合抗凝药物预防VTE。
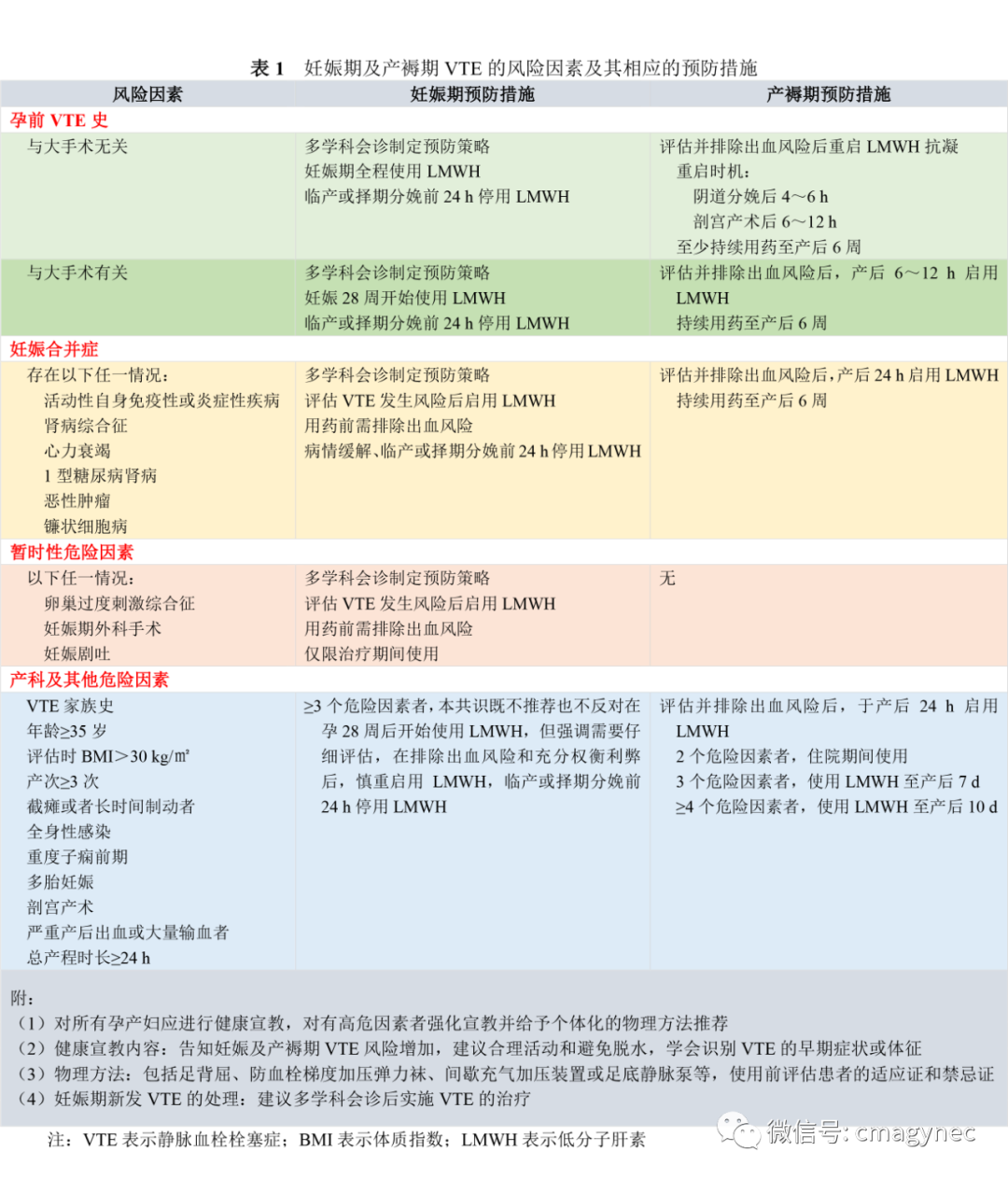
四、妊娠期及产褥期VTE的治疗
问题9:妊娠期及产褥期VTE 的治疗措施有哪些?
【推荐及共识】
9‑1 妊娠期及产褥期VTE一经确诊,应尽快启动多学科会诊,采取以抗凝治疗为主的综合救治措施。(证据等级:专家共识)
临床上可疑或确诊妊娠期及产褥期VTE后,应请相关专科行多学科会诊,包括血管疾病专科、呼吸科、影像科、ICU、新生儿科等,颅内静脉系统的栓塞还需请神经内科会诊,共同评估病情、制定诊疗方案,确定继续妊娠还是终止妊娠、终止妊娠的时机以及后续的治疗方案,以保障母儿安全。主要措施包括:抗凝治疗、物理治疗、经皮下腔静脉滤器(inferior vena cava filter,IVCF)、溶栓治疗等[1,28]。
1. 抗凝治疗:由多学科医师根据血栓发生的时间以及高危因素共同制定抗凝药物及其剂量的选择,此时抗凝药物的使用是为了治疗已发生的血栓,剂量会大于预防用药剂量,因此,要在多学科会诊意见的指导下用药,并要严密监测抗凝药物相关的副反应。
2. 物理治疗:包括足背屈、梯度加压弹力袜、间歇充气加压装置或足底静脉泵等。具体方法见问题7。
3. IVCF:IVCF置入在妊娠期中的应用有限,且相关研究较少,需权衡利弊后慎重决定。
4. 溶栓治疗:目前,对于妊娠期的溶栓治疗仅有个案报道,并且可能增加大出血、颅内出血等风险,因此,不推荐对DVT、血流动力学稳定的急性PE患者使用,仅在血流动力学不稳定的急性PE患者中可考虑使用[28]。
问题10:如何决定抗凝药物的启用和停药时机?
【推荐及共识】
10‑1 根据妊娠期及产褥期VTE的高危因素和发生时间、分娩时机和方式、是否出现药物副反应等决定抗凝药物的启用和停用时机。(证据等级:专家共识)
妊娠期间抗凝药物的启用取决于危险因素的程度和发生时间。在使用过程中出现以下情况需要停用抗凝药物:(1)用药期间出现抗凝药物相关的副反应(不同部位的出血、血小板减少、肝功能异常、过敏反应等);(2)出现临产征兆;(3)计划分娩:在计划分娩前至少停用LMWH 12~24 h[29]。
产褥期重新启用LMWH的时机取决于VTE危险因素的多少和种类,启用前需重新评估VTE风险,并排除出血风险[6]。产褥期LMWH的具体实施方法及产后停药时机参照表1。
问题11:如何评估遗传性易栓症患者妊娠期及产褥期VTE的发生风险?
【推荐及共识】
11‑1 遗传性易栓症患者妊娠期及产褥期VTE的发生与其风险因素的类型和是否存在VTE家族史有关。(证据等级:B 级)
遗传性易栓症(hereditary thrombophilia)的发生与种族有关,我国此类患者并不多见。相关实验室检查指标主要包括抗凝血酶(antithrombin)、凝血因子Ⅴ基因Leiden突变(factor Ⅴ Leiden,FVL)、凝血酶原基因G20210A 突变(prothrombin gene G20210A)、蛋白C或蛋白S等。根据上述指标可将遗传性易栓症分为高风险和低风险两种类型。高风险的遗传性易栓症主要包括抗凝血酶缺乏、FVL的纯合突变、凝血酶原G20210A的纯合突变、FVL的杂合突变+凝血酶原G20210A的杂合突变、蛋白C或蛋白S缺乏;而低风险的遗传性易栓症主要包括FVL 的杂合突变、凝血酶原G20210A 的杂合突变等[30‐31]。遗传性易栓症的诊断和风险评估需由血液科进行,单纯的蛋白C、蛋白S偏低不能诊断为遗传性易栓症。
遗传性易栓症患者在妊娠期和产褥期罹患VTE的风险明显增加[32],有VTE家族史者则风险更高。国外研究报道在高风险的遗传性易栓症患者中,无VTE家族史者,妊娠相关的VTE 发生率为0.1%~3.7%,而有VTE家族史者,其发生率可达1.7%~18.0%;低风险的遗传性易栓症患者中,发生率也分别可达0.2%~0.5% 和0.4%~3.9%[33]。国内此类文献报道极少,本共识仅建议对于非孕期无明显诱因情况下发生VTE的患者,有条件时可行相应的遗传学检查,确诊遗传性易栓症者一旦妊娠,应行多学科会诊,可参照国外相关共识采取相应的VTE预防策略。
五、结束语
我国妊娠期及产褥期VTE的发生率逐渐增高,已成为孕产妇死亡的主要原因之一,应引起产科医师的高度关注。近几年国内外陆续发布的VTE指南和共识中,高级别的推荐不多,较多的建议为专家共识级别,而中国人的生活方式、饮食文化、遗传背景等与西方人群有较大差别,在现阶段缺乏国内产科VTE高级别临床研究数据的情况下,盲目照搬国外的指南不甚妥当。本共识的发布旨在普及VTE的预防理念、规范国内妊娠期及产褥期VTE的防治措施,也希望借此共识积累我国产科VTE防治的临床数据,为今后VTE共识的更新提供更多、更有价值的循证证据。












 2020
2020