妊娠和分娩是一个正常的生理过程,绝大多数产妇属于低危状态,可以安然度过。因此临床医务工作者往往更重视高危孕产妇的母胎安全,而实际上对低危产妇的产程管理是现代产房的重要工作内容。国内外指南都有强调,助产人员和孕妇需要对自然分娩保持积极态度,对分娩的生理过程要有清晰的认识。助产人员要与产妇及其家庭充分沟通和合作直至分娩,并能够尽可能提供舒适的、适宜的分娩环境,提供有保障的安全的产科服务,包括产程中的分娩镇痛、陪伴、产程中的人文关怀等。尽可能减少不必要的干预,为母婴安全保驾护航。
日前召开的“2019京津冀妇产科学术年会暨中国-日本-韩国妇产科专业学术高峰论坛”上 ,天津市医学会妇产科分会主任委员、天津市中心妇产科医院、南开大学附属妇产医院陈叙教授在会上带来一场非常精彩且临床实用性强的学术讲座——《低危产妇产程管理与安全》,涵盖孕产妇的风险评估分级、低危产妇的产程管理、分娩镇痛的安全性等内容,中国妇产科在线将该讲座整理成文,与大家共勉。

一、孕产妇的风险评估分级
产科医生在产妇分娩过程中,最需要关注的问题是:妊娠的风险因素和等级、产程进展。国家卫健委在2017年发布的《孕产妇妊娠风险评估与管理工作规范》中指出,接诊医生需对孕产妇进行妊娠风险评估分级,按照孕前、孕期所面临的风险程度分别以“绿(低风险)、黄(一般风险)(表1)、橙(较高风险)(表2)、红(高风险)(表3)、紫(传染病)” 5种颜色进行分级标识。那么,不同风险等级的孕产妇应该在哪级医院分娩呢?低危孕产妇在分娩过程中一直是低危妈?《规范》中指出,将高风险者转入专家或高危门诊,如果孕期风险增加,应重新进行评估,加强分类管理、全程管理、动态监管。
表1 孕产妇妊娠风险评估分级(一般风险)
分类 | 疾病 |
基本情况 | 年龄≥35岁或≤18岁;BMI>25或<18.5 |
生理性畸形、骨盆狭小 | |
不良孕产史(各类流产≥3次,早产、围产儿死亡、出生缺陷、异位妊娠等) | |
瘢痕子宫:子宫肌瘤或卵巢囊肿≥5cm | |
盆腔手术史 | |
孕产期合并症 | |
心脏病 | 先天性心脏病(不伴有肺动脉高压的房缺、室缺修补、动脉导管未闭、法洛氏四联症修补术后无致命心脏结构异常)、心肌炎后遗症心律失常无合并症的情动肺动脉狭窄和二尖瓣脱垂 |
呼吸系统疾病 | 经呼吸内科诊治无需药物治疗、肺功能正常 |
消化系统 | 感染疾病(表面抗原阳性、肝功能正常) |
泌尿系统疾病 | 肾脏疾病(目前病情稳定肾功能正常) |
内分泌系统疾病 | 无需药物治疗的糖尿病、甲状腺疾病、垂体泌乳素瘤等 |
免疫系统疾病 | 无需药物治疗(如系统性红斑狼疮、IgA肾病、类风湿性关节炎、干燥综合征等) |
神经系统疾病 | |
孕产期并发症 | 双胎妊娠、胎儿宫内生长受限、巨大儿、羊水过少、羊水过多、≥35周胎位不正、低置胎盘、妊娠剧吐 |
陈教授小贴士:并不是产妇一有合并症就是高风险,需要根据孕产妇妊娠风险评估分级进行评估。
表2 孕产妇妊娠风险评估分级(较高风险)
分类 | 疾病 |
基本情况 | 年龄≥40岁;BMI≥28 |
孕产期合并症 | 三胎以上妊娠、RH血型不合、瘢痕子宫(距末次子宫手术间隔<18月)、瘢痕子宫伴中央型前置胎盘并伴有可能胎盘植入、各类子宫手术史(如剖宫产、宫角妊娠、子宫肌瘤挖除术等)≥2次 双胎、羊水过多伴发心肺功能减退;重度子痫前期、慢性高血压合并子痫前期、原因不明的发热;产后抑郁症、产褥期中暑、产褥感染等 |
较严重的 心血管系统疾病 | 心功能2级,轻度左心功能障碍或射血分数(EF)40%~50%,需药物治疗的心肌炎后遗症、心律失常等;瓣膜性心脏病;主动脉疾病(主动脉直径<45 mm)、主动脉瘤;经治疗后稳定的心肌病;各种原因的情动肺动脉高压(<60 mmHg) |
呼吸系统疾病 | 脊柱侧弯、胸廓畸形等轻度肺功能不全 |
消化系统疾病 | 原因不明的肝功能异常;仅需要药物治疗的肝硬化、肠梗阻、消化道出血 |
泌尿系统疾病 | 慢性肾脏病变伴肾功能不全代偿期(肌酐超过正常值上限) |
内分泌系统疾病 | 需药物治疗的糖尿病、甲状腺疾病、垂体泌乳素瘤等 |
免疫系统疾病 | 应用小剂量激素(如强的松5~10 mg/d)6个月以上,疾病如系统性红斑狼疮、IgA肾病、类风湿性关节炎、干燥综合征等无临床活动表现 |
神经系统疾病 | 癫痫、重症肌无力(病变涉及四肢骨骼肌)等其他 |
孕产期并发症 | 双胎妊娠;胎儿宫内生长受限;巨大儿;羊水过少;≥36周胎位不正、低置胎盘、妊娠剧吐 |
陈教授小贴士:孕产妇妊娠风险评估分级为较高风险的孕产妇应在三级以上医院待产分娩。
表3 孕产妇妊娠风险评估分级(高风险)
分类 | 疾病 |
孕产期合并症 | |
严重的 心血管系统疾病 | 各种原因引起的肺动脉高压(≥50 mmHg),如房缺、室缺、动脉导管未闭等;复杂先心病(法洛四联症、艾森曼格综合征)和未手术的紫绀型心脏病 心瓣膜病:瓣膜置换术后、中重度二尖瓣狭窄、主动脉狭窄、马凡氏综合征 各类心肌病:感染性心内膜炎、畸形心肌炎、风心病风湿活动期、妊娠期高血压性心脏病 |
呼吸系统疾病 | 哮喘反复发作、胸廓处脊柱严重畸形等影响肺功能 |
消化系统疾病 | 重度肝炎、肝硬化失代偿、严重消化道出血、急性胰腺炎、肠梗阻等影响孕产妇生命的疾病 |
泌尿系统疾病 | 急、慢性肾脏病变伴高血压、肾功能不全(肌酐超过正常值上限的1.5倍) |
内分泌系统疾病 | 糖尿病肾病Ⅴ级、严重心血管病、增生性视网膜病变及玻璃体出血、周围神经病变;甲状腺功能亢进并发心脏病、感染、肝功能异常、精神异常等;嗜铬细胞瘤 |
免疫系统疾病 | 系统性红斑狼疮、IgA肾病、类风湿性关节炎、干燥综合征等 |
恶性肿瘤 | 治疗后复发或发生多出转移;妊娠期间发现的恶性肿瘤 |
神经系统疾病 | 脑血管畸形及手术史、癫痫全身发作、重症肌无力 |
孕产期并发症 | 双胎妊娠;胎儿宫内生长受限;巨大儿;羊水过少;羊水过多;≥35周胎位不正、低置胎盘、妊娠剧吐 |
陈教授小贴士:孕产妇妊娠风险评估分级为高风险的孕产妇应在三级以上综合医院待产分娩。
二、低危孕产妇的产程管理
我国虽然对孕产妇妊娠风险进行分级,但未对各级风险的相应分娩机构进行分级评定。
(一)低危产妇的产程管理——国际经验
ACOG/SMFM建立了孕产妇分级管理制度,将产房分为1~4级,进行区域化孕产妇保健。区域化孕产妇保健的目标是使高风险产妇能够在可提供所需专业水平的医疗中心接受治疗,从而降低孕产妇的发病率和死亡率。
低危孕妇分娩是产科临床中最常遇见的情况,一般先在门诊进行孕期管理,出现临产征兆时收住院管理,低危孕妇分娩临产的接诊医生或助产士在接诊时要详细回顾其病史、观察评定产妇情况,包括查看宫缩、腹部评估、胎儿状态评估、查看阴道流出物、阴道检查评估产程进程、安抚孕妇不适及疼痛情况等,判断是否出现新的危险因素,如若出现,进行咨询、讨论和相应管理,如若未出现新的微信因素,可按产程进行分诊,未进入产程者进行产前评估,处于第一产程或第二产程者给予相应的产程管理。
1.足月低危孕妇第一产程的管理
潜伏期 我国第九版妇产科教材规定为不规律的痛性宫缩、宫颈改变及宫颈口扩张<4~6cm,在此期间需要进行的工作包括:完善评估内容,确认潜伏期正常,提供个体化护理(休息、水、营养),推荐改变体位(自由体位),探讨舒适的策略及其利弊,鼓励家属参与,根据个体情况推荐住院或回家待产,提供再次返院的指征并确定再次评估的时间。< span="">
活跃期 孕妇存在规律疼痛型宫缩且宫口扩张至4~6cm为活跃期,应给予护理支持并进行持续评估:(1)护理支持包括以下方面:一对一助产,评估分娩计划,环境(私人、平静),体位,家属参与,舒适和疼痛管理策略等。(2)持续评估包括:①母胎状况,如定期检测母亲生命体征、胎心率(FHR)等,②监测胎头下降进展,③腹部触诊,④监测宫缩,⑤观察阴道流出物,定期进行阴道检查,⑥根据需要补充水和营养,⑦鼓励排空膀胱,⑧情绪和疼痛管理。
此外,产程中还需评估孕妇是否出现危险因素、活跃期延长或停滞等情况。初产妇4 h内宫口扩张<2 cm,经产妇4 h内<2 cm或进展缓慢则为活跃期延长;有规律宫锁,宫颈扩张≥6 cm,且胎膜破裂后,宫口停止扩张>4 h则为活跃期停滞,此时需要给予相应处理。
2.足月低危孕妇第二产程的管理
国外会根据阴道口是否可见胎头或不自主屏气用力将第二产程分为主动阶段和被动阶段,分别进行管理,值得我国临床医生借鉴。
第二产程被动阶段:宫口开全至产妇不自主屏气用力之前的时间段。此时需要每15 min检测一次FHR(做好与母亲心率的区别),如果无不自主用力下拉则延迟下推,并进行第二产程活跃期的相关护理。无论经产妇、初产妇,若1h内出现无不自主屏气用力或胎头无俯屈、旋转、下降等情况,考虑第二产程被动阶段延长,需进行相关危险因素及延迟的诊断与处理。
第二产程主动阶段:阴道口可见胎头或产妇出现不自主屏气用力至胎儿娩出。在护理支持方面,应促进正常分娩,监测母胎状态以及预期进展,对母亲体位进行调整并做好情绪管理。在此阶段仍要注意评估以下几个方面:(1)母胎状况,定期监测母亲生命体征,监测FHR;(2)胎头下降进展;(3)腹部触诊;(4)监测宫缩;(5)阴道流出物观察、监测,定期阴道检查;(6)根据需要补充水和营养;(7)鼓励排空膀胱;(8)情绪和疼痛管理监测。
陈教授小贴士:第二产程主动和被动阶段的时限并非严格不变的,临床医生要适度观察。对于第二产程延长的产妇,如无法立即分娩,需采取相应措施。由于目前主张自然分娩,因此母胎状况良好时,可继续待产,此时医务人员要有耐心,要对分娩正常及异常情况掌握良好,能准确判断,为产妇完成阴道分娩提供更好的支持。
3.足月低危孕妇第三产程的管理
对于从胎儿娩出到胎盘娩出期间的管理,目前持两种观点:(1)积极措施(适用于低危、高危等所有产妇的分娩):胎儿娩出后肌注缩宫素10 IU;胎儿娩出后至少1~3 min或脐血管搏动消失后的延迟性钳夹断脐或可控的牵拉脐带;出现胎盘剥离征象后注意控制牵拉脐带和保护子宫;给予相应措施后,此期若超过30 min为第三产程延长。(2)符合生理学或无危险因素的孕妇可期待管理。胎儿娩出后通过母亲的努力或重力作用娩出胎盘,而不给予缩宫素、控制牵拉脐带等措施,在脐血管搏动波动消失后断脐;但若胎儿娩出后超过60 min无胎盘娩出为第三产程延长。
除上述措施外,还要给予产妇以下持续护理措施:鼓励仰卧位;确保排空膀胱;安静、温暖、放松的分娩环境;保护隐私,避免打扰;鼓励关注个体生理变化;观察全身情况。
陈教授小贴士:若胎儿娩出后FHR存在异常,则不主张延迟性断脐,应早断脐。
4.足月低危孕妇第四产程的管理
胎盘娩出后6 h内为第四产程,同样应做好护理支持和评估,及时发现晚期产后出血:鼓励产妇进食、饮水和休息;有指征的镇痛;考虑个人卫生需求;评估心情和生理变化;如果是RH(-),考虑注射抗D免疫球蛋白。胎盘娩出后2 h内需在产房内观察,主要观察评估包括:根据指征改变观察或评估的频率;监测体温、脉搏、呼吸、血压;检查宫底和恶露;查看会阴情况,管理疼痛;排尿情况;检查胎盘、胎膜和脐带。如未发现上述情况异常,产妇可在胎盘娩出后2 h后转至病房继续观察。
(二)低危孕产妇的产程管理——国内标准
低危孕妇产程管理的总体原则为:减少对低风险孕妇的干预,为孕妇提供更舒适的分娩体验,来促进自然分娩,要规范产程管理、及时识别异常,共同保证母儿安全。我国孕妇产程管理标准见表4。
表4 我国对低危孕妇产程的管理标准
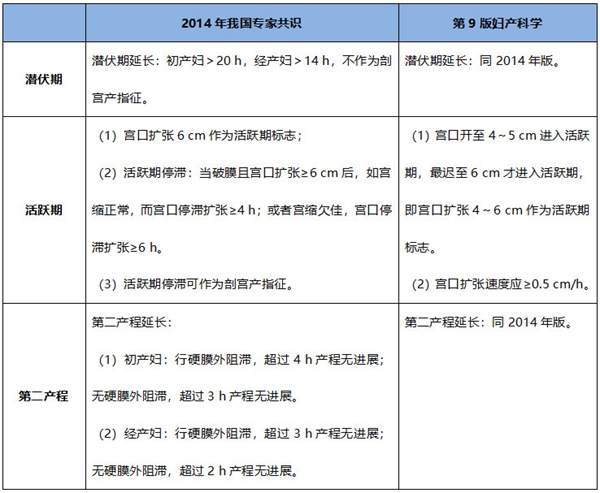
陈教授小贴士:第二产程不应盲目等待至产程超过上述标准采进行评估,初产妇二产程超过1 h即应关注产程进展,超过2 h必须由有经验的医生进行母胎的全面评估。根据天津市中心妇产科医院2017年足月初产妇活跃期起点分布数据,宫口扩张至4~6 cm时产妇应该进入第一产程活跃期了。
三、低危孕产妇产程异常的处理
(一)第一、第二产程异常处理
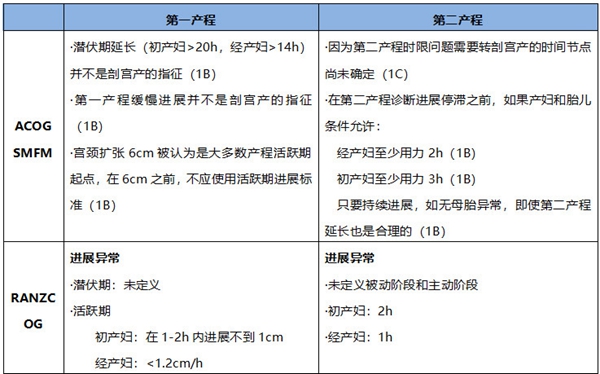
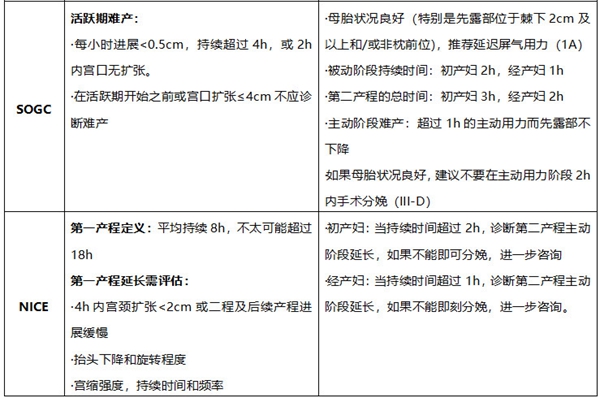
陈教授小贴士:各国指南均在强调,潜伏期延长不是剖宫产指征,应积极寻找其发病原因、诱因予以处理。关于第二产程延长的剖宫产时间节点规定也并不统一,尤其是分娩镇痛应用,医务人员要更加有耐心的进行第二产程延长的管理,严密观察、监测产妇及胎儿相关情况。
(二)第三产程管理的证据


陈教授小贴士:我们进行了《不同脐带结扎时间对足月儿6月龄贫血发生率的影响》的研究,数据显示,延迟脐带结扎有利于减少产后婴幼儿贫血发生率。
四、分娩镇痛的安全性——2019ACOG
1. 对发病率和死亡率的影响:产科镇痛与麻醉导致的发病率和死亡率很低。2009年美国超过300000例患者的数据显示,没有1例产妇死亡与麻醉相关。产科镇痛及麻醉导致的胎儿及新生儿的风险主要与药物对目前的作用有关,例如是否导致低血压,药物是否通过胎盘等。
2. 对产程进展及剖宫产率的影响:Meta分析报道,分娩镇痛可能会延长第二产程13.66 min,但对胎儿和新生儿无负面影响;硬膜外镇痛会增加阴道分娩助产率;硬膜外镇痛可能导致产妇发热,但与感染无关,目前机制不明。
3. 对母乳喂养的影响:母乳喂养受产时镇痛及麻醉等多因素影响,多种镇痛药物及麻醉药物会通过胎盘影响胎儿或在母乳中发现。当使用静脉注射阿片类镇痛药时,新生儿抑制及嗜睡可能会干扰哺乳。
4. 区域阻滞镇痛(硬膜外阻滞和蛛网膜下隙阻滞)的禁忌症:
(1)没有绝对禁忌症,除非患者拒绝。
(2)凝血功能障碍:可能导致骨髓或硬膜外血肿,但非常罕见,使用抗血栓治疗的患者风险增加。
(3)血小板减少症:对于血小板(PLT)≥70×109/L(2017ACOG为≥80×109/L),只要血小板水平稳定,没有其他先天性或者获得性凝血病,血小板功能正常,患者未接受任何血小板治疗或凝血治疗,区域阻滞镇痛或麻醉可以实施。在某些情况下PLT<70×109/L也可以施行区域阻滞镇痛。
(4)小剂量阿司匹林不是禁忌症。
(5)颅内占位性病变:如果影像学提示没有巨大包块、脑积水或其他颅内压升高的征象,在神外医生评估后,可以考虑实施区域阻滞镇痛。
5. 子痫前期产妇分娩镇痛或麻醉:①通常是安全的,且更易于血压控制。②PLT≥70×109/L的产妇可选择硬膜外麻醉或腰麻,即使重度子痫前期的患者发生硬膜外血肿的风险也很低。③区域阻滞镇痛也可用于PLT<70×109/L的子痫前期产妇,但是凝血功能异常是禁忌症。④血小板减少症或抗凝状态恶化时应该把握硬膜外导管放置及移除的时间。
6. 肝素与区域阻滞镇痛
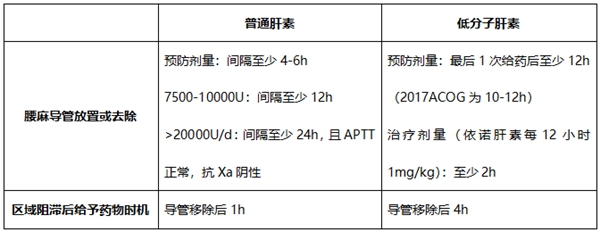
陈教授小贴士:低危产妇,PLT<70×109/L同时合并有凝血功能问题时,是不建议实施区域阻滞镇痛的。对于高危产妇(高血压、子痫、巨大胎儿等)同样建议产程中行分娩镇痛或麻醉来保障产程顺利进行,尤其在发生中转剖宫产情况时,因为可使麻醉时间缩短,对手术有利。
7.胎儿安全评估
在产程中还要进行胎儿安全评估,目前主张通过Apgar评分结合产程中胎心监护和脐动脉血气分析进行综合判断。其中,新生儿出生后脐动脉血气分析是新生儿窒息的主要评定标准。如果脐动脉血pH较低,则新生儿脑病的相对危险度增加,但正常的脐动脉血pH也不能排除随后发生新生儿脑病。
在低危产妇中一般通过间断胎心听诊来进行胎心监护,但一旦出现异常情况,应给予CTG。CTG对预测新生儿酸血症有价值,但仍存在局限性,需开展更深入的研究探索。且CTG也需要进行危险因素评估,产前危险因素有疤痕子宫、需要药物控制的糖尿病、原发性高血压或子痫前期、羊水过少、胎动减少、脐血流异常、FGR、脐带因素等,产时危险因素有羊水胎粪污染、孕产妇发热≥38℃、分娩中异常的阴道出血、听诊或者CTG异常、椎管内镇痛、宫缩过频(10分钟内有超过5次的活跃收缩但胎心率无异常)、子宫张力过强(宫缩一次持续2分钟以上或者两次宫缩之间相隔小于60s,胎心率无异常)等。可以纠正的因素,如下表。
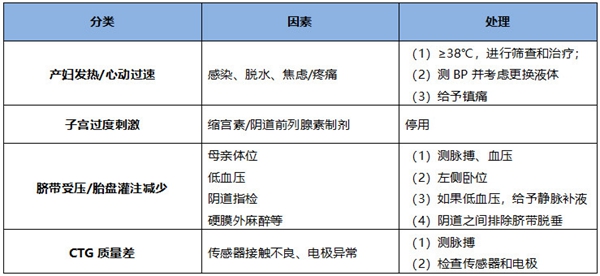
陈教授小贴士:我们进行了《CTG与新生儿酸血症关系》的研究,CTG对预测新生儿酸血症有价值,但单纯的依据产程中连续胎心监护对于胎儿宫内状态评价仍然存在一定的局限性,因此,要结合分娩镇痛、胎膜早破等产时因素综合分析。低危产妇的产程管理中若出现高危情况时,需通过CTG及早发现可能并发症,予以纠正。
五、小结
产程的共识需要不断的进步,建立正确的异常处理措施,临床医生更应该正确的理解产程共识,产房是分娩的关键场所,是产妇安全的重要环节,我们对低危产妇的产程管理需要标准化、规范化,以减少不良事件的发生。
声明:本文为妇产科在线独家采编,经专家审阅后发布,如需转载,请注明出处!!!











 2020
2020